CMD – Ursachen und Behandlung der Dysfunktion bei Kindern und Erwachsenen
Eine CMD ist die Abkürzung für den Begriff „Craniomandibuläre Dysfunktion“. Der Begriff lässt sich ableiten von „Cranium“, dem Schädel, von der „Mandibula“, dem Unterkiefer, sowie einer „Dysfunktion“, einer Fehlfunktion des Craniomandibulären Systems. Neben der Bezeichnung CMD findet sich in der Literatur auch häufig die Abkürzung TMD, „Temporomandibuläre Dysfunktion“, die das Krankheitsbild ebenfalls exakt definiert.
Unsere Spezialistin auf dem Gebiet CMD hat diesen Artikel für Sie verfasst, um Sie sowohl über Ursachen und Symptome als auch über mögliche Behandlungsmethoden aufzuklären.
Inhaltsverzeichnis
Das Wichtigste in Kürze:
- Die CMD beschreibt eine Fehlfunktion des Unterkieferknochens.
- Betroffene leiden oftmals an Schmerzen im Kiefergelenk, in der Kaumuskulatur oder an Funktionseinschränkungen des Unterkiefers.
- Eine Craniomandibuläre Dysfunktion kann sowohl bei Männern als auch bei Frauen auftreten, wobei die CMD häufiger bei Frauen auftritt.
- In der Kieferorthopädie können Fehlbisse, welche häufig mit einer CMD korrelieren, mithilfe von Zahnspangen korrigiert werden.
Die Craniomandibuläre Dysfunktion
Die CMD ist eine multifaktorielle Erkrankung des Kausystems mit muskuloskelettalen sowie neuromuskulären Funktionsstörungen. Die muskuloskelettale Komponente deutet auf Störungen der Kaumuskulatur und des Unterkieferkomplexes hin. Eine ungehinderte symmetrische und harmonische Unterkieferbeweglichkeit kann dabei durch eine Muskelfehlfunktion – einer Myalgie oder einem Muskelhartspann – beeinträchtigt sein.
Eine schmerzhafte Unterkieferfunktionsstörung mit muskuloskelettaler Komponente aufgrund einer arthrogenen (gelenknahen) Erkrankung kann ebenfalls zu einer CMD-Symptomatik führen. Die neuromuskuläre Komponente bezeichnet dann die qualitative Abhängigkeit eines Muskelschmerzes vom peripheren und zentralen Nervensystem (Schmerzweiterleitung, Chronifizierung).
CMD-Patienten berichten sehr häufig von Okklusionsstörungen, dem falschen Zusammenbeißen der Zähne. Diese Okklusionsstörungen empfinden Patienten als sehr unangenehm. Patienten berichten dann bei der Erstvorstellung sehr häufig vom Knirschen (Bruxismus) und Pressen. Die Okklusionsstörungen, Bruxismus und Pressen können Trigger für eine CMD sein.
Psychosomatische Anteile der CMD
Nicht außer Acht zu lassen sind die psychologischen, respektive die psychosomatischen Anteile an einer CMD. So wirken sich Stress, der „Lifestyle“ oder erblich bedingte psychosomatische Erkrankungen negativ auf die Entwicklung einer CMD aus.
Die CMD-Achsen
Um die CMD-Hauptsymptomatiken übersichtlich und noch einmal einfach zusammenzufassen, definiert die Fachwelt mittels einer Taxonomie (RDC TMD) zwei CMD-Achsen:
- Achse I – betrifft die rein klinischen Symptomatiken
- Achse II – erfasst die Schmerzintensität sowie die psychosomatischen Beschwerden
Treffen in der Achse I mindestens drei klinische Symptome für den Patienten zu, so wird von einer CMD-Erkrankung gesprochen. Die Achse II steht für sich, aber wird als zweiter wichtiger Faktor in der Diagnostik der CMD-Erkrankung angewandt. Die Achse II dient als ein Screening eines Schmerzes sowie einer möglichen psychosomatischen Komponente.
CMD betrifft Männer und Frauen
Betroffen von dieser Fehlfunktion sind sowohl Frauen als auch Männer, wobei die CMD bei Frauen häufiger auftritt. Die CMD kann auch bei Kindern vorkommen, wobei eine Häufigkeit der 10-jährigen bis 19-jährigen mit 7,3 Prozent bis sogar 30,4 Prozent angegeben wird. Die Häufigkeit der objektiven (vom Arzt befundeten) CMD-Beschwerden bei Kindern wird bei einem Alter von 6 bis 18 Jahren mit 40,6 Prozent angegeben, die subjektiven (von den Kindern empfundenen) Beschwerden mit 38,7 Prozent. Somit decken sich die Untersuchungsergebnisse weitgehend mit den von Kindern empfundenen Beschwerden.
Ursachen der Craniomandibulären Dysfunktion
Fehlbisse als Ursache der Funktionsstörung
Bei Verdacht auf eine CMD wird zunächst der Mundraum (intraorale Region) und dann die Funktion der Kaumuskeln und der Kiefergelenke (extraorale Region) untersucht. Als intraorale Befunde können sich bei einer CMD Okklusionsstörungen zeigen, das falsche Aufeinanderkommen der Zähne. So kann ein Fehlbiss – eine Dysgnathie – vorliegen, so dass aufgrund einer Fehlposition der Kiefer eine Okklusionsstörung resultiert.
Auch Zwangsbisse können zu Risikofaktoren für eine CMD zählen. Wieder andere Patienten leiden aufgrund meist älterer zahnärztlicher Restaurationen unter einer Bissabsenkung. Konsekutiv nehmen die Kiefergelenke in den Gelenkpfannen eine falsche Position ein. Es folgt eine Formveränderung der Gelenkscheiben und der Kondylen durch Fehlbelastung.
Fachärztliche Anmerkung: Generell sollte sich der Biss in einer muskulär entspannten Relation mit definierter Lage der Kiefergelenke finden lassen – der sogenannten „Zentrik“. Die Zentrik wird in der allgemeinen zahnärztlichen und in der kieferorthopädischen Behandlung insbesondere bei CMD-Patienten angestrebt.
Traumata der Kiefergelenke (Gelenkbasis / Gelenkhals / Gelenkkopf) führen ohne die Gelenkchirurgie häufig zu Ankylosen oder degenerativen Gelenkerkrankungen.
Juvenile idiopathische Arthritis bei Kindern
Eine Sonderstellung nimmt die juvenile idiopathische Arthritis bei Kindern ein und zählt weitläufig zur CMD.
Meist rufen die Osteoarthrose und die Osteoarthritis (entzündlich-degenerative Gelenkerkrankung) bei CMD-Patienten aufgrund formveränderter Kondylen sowie aufgrund deformierter Gelenkscheiben Gelenkgeräusche sowie Schmerzen in den Kiefergelenken hervor. Gelenkgeräusche können hier als Krepitation bezeichnet werden – ein Reiben in den Kiefergelenken.
Zudem berichten die Patienten von einem spontanen Schmerz im Gelenk, der dann auf Provokation durch den Untersucher objektivierbar ist. Das allgemein bekannte grobe Knacken beruht auf einer Gelenkscheibenverlagerung im Dreh- Gleitgelenk des Unterkiefers.
Die Gelenkscheibe, der Diskus, kann beim Öffnen des Mundes reponieren. Hier ist der Diskus nur partiell verrutscht. Hört das zuvor aufgetretene Knacken dann mittelfristig auf, kann eine irreversible komplette Verlagerung des Diskus ein- oder beidseitig vorliegen. Die Mundöffnung ist dann stark eingeschränkt, es liegt meist eine Kieferklemme (möglich ist auch eine Kiefersperre), häufig mit Okklusionsstörungen, vor.
Die Ursachen für eine falsche Lage des Diskus sind:
- eine Muskelfehlfunktion oder
- vermutet wird eine Bindegewebsschwäche oder
- ein Trauma,
- diskutiert wird auch eine morphologische Veränderung der Gelenkbinnenstrukturen.
Die Orthopädie ist eine wichtige Fachdisziplin, um ein Halswirbelsyndrom oder eine Beckenfehlstellung zu beurteilen. Häufig werden die Orthopäden gebeten, die Körperhaltung der CMD-Patienten zu überprüfen, um eine orthopädische Fehlstellung des Skelettes auszuschließen und zu behandeln.
Weitreichende Ursachen der Dysfunktion
Allgemeinerkrankungen wie Morbus Bechterew, Psoriasis und auch Syndrome können mit einer CMD vergesellschaftet sein. Entwicklungsstörungen (kondyläre Hyperplasie, Agenesie) oder systemische Erkrankungen obliegen bei einer begleitenden CMD der Chirurgie.
Schmerzen im Gesicht, die auf eine CMD-Symptomatik hindeuten können, müssen von einem atypischen Gesichtsschmerz, respektive von einer Trigeminusneuralgie differentialdiagnostisch und fachärztlich beurteilt werden.
Die Psychosomatik wird in der Regel mittels vom Arzt vertraulich behandelter Fragebögen abgeklärt. Der Patient wird bei einem Verdacht auf eine psychosomatische Beteiligung im Rahmen einer CMD-Erkrankung in Absprache mit dem behandelnden Arzt dann an die Fachdisziplinen überwiesen.
Folgen einer Nichtbehandlung bei einer CMD-Erkrankung
Liegt eine ärztlich bestätigte CMD vor, so können bei einer Nichtbehandlung der CMD Folgeschäden auftreten. Diese Folgeschäden können die Kiefergelenke selbst sowie den Kopf- und Gesichtsbereich betreffen.
Zähne und Kiefergelenk
Pressen die Patienten ihre Zähne aufeinander oder knirschen die Patienten, so können langfristig Zahnschäden auftreten. Aufgrund des Zähnepressens kann sich mittel- bis langfristig der Zahnschmelz abnutzen. In progredienten Fällen kann das Dentin freiliegen. Die Zähne werden hier besonders empfindlich, insbesondere auf Kälte sowie saure und süße Speisen. Patienten berichten zudem von empfindlichem Zahnfleisch (Rezessionen).
Infolge der fortgeschrittenen Abnutzung der Zahnsubstanzen (Abrasionen, Attritionen) kann eine Bissabsenkung auftreten. Dabei minimieren sich die Zahnsubstanzen, so dass sich die „Zahnhöhen“ reduzieren. Der Unterkiefer bewegt sich dann mit seinem zahntragenden Abschnitt in Richtung Oberkiefer, er nähert sich dem fest im Schädel verankerten Oberkiefer. Da der Unterkiefer ein hufeisenförmiges Knochengebilde ist, an dessen Enden sich die beiden Kiefergelenke vor dem Ohr rechts und links projizieren, „versinken“ auch die beiden Kiefergelenke in ihren Gelenkpfannen.
Beschrieben wird dann eine Kiefergelenkskompression. Die Gelenkköpfchen sitzen dann in falschen Positionen in den Gelenkpfannen. Generell kommt es bei einer Fehlbelastung zwischen Gelenkköpfchen, der Gelenkpfanne und der zwischengelagerten Gelenkscheibe zu morphologischen Veränderungen dieser Strukturen und damit zu weiteren Funktionsstörungen des Unterkiefers.
Langfristig könnte es sich als eine Kiefergelenksarthrose (mit Krepitationsgeräuschen vor dem Ohr) beschreiben lassen. Die Patienten berichten dann von Schmerzen, wenn sich eine Entzündung hinzugesellt. Bei Nichtbehandlung schreitet die degenerative Gelenkerkrankung voran, so dass die schmerzhaften Funktionsstörungen des Unterkiefers zunehmen können.
Beim Pressen und Knirschen wird außerdem die Kaumuskulatur falsch beansprucht – bestimmte Muskelgruppen werden häufiger genutzt und „übertrainiert“. Hier kann es kurzfristig zu einem muskulär bedingten Gelenkknacken kommen. Häufig wird dieses Gelenkknacken als reziprokes Kiefergelenkknacken bezeichnet. Es tritt reproduzierbar auf und lässt sich beim Öffnen und Schließen des Unterkiefers nachweisen.
Mithilfe der Physiotherapie, die unverzüglich eingeleitet werden sollte, kann eine Balance der Kaumuskeln geschaffen werden, so dass versucht werden kann, das Knacken zu mildern. Ein Persistieren des Knackens kann jedoch nicht ausgeschlossen werden, denn das Kiefergelenk umgebende Weichgewebe wird bei einem Gelenkknacken langfristig geschädigt.
Manche CMD-Patienten können ihren Mund nicht mehr weit genug öffnen, ein Abbeißen in einen Apfel oder eine Banane ist dann nicht mehr möglich. Dann liegt eine Kieferklemme vor. Wie bereits oben beschrieben, kann ein Gelenkknacken mit inkrongruentem Bewegungsmuster von Diskus und Kondylus vorgelegen haben. Wieder andere CMD-Patienten leiden an Muskelverspannungen, so dass auch bei diesen Patienten die Mundöffnung eingeschränkt sein kann (reflektorische Kieferklemme).
Kopf und Gesicht
Allgemein beschreiben nicht behandelte CMD-Patienten häufig Verspannungen und Schmerzen Im Kopf-Hals-Bereich. Die Verspannungen betreffen meistens die Kaumuskulatur. Häufig empfinden die Patienten Schmerzen im Gesicht, spezifisch auf der Haut oder im Bereich der Augen oder der Ohren, die mit den Verspannungen korrelieren können. Differentialdiagnostisch sollten die Gesichtsschmerzen, die nicht eindeutig mit den Muskelverspannungen korrelieren, neurologisch abgeklärt werden.
Bei Nichtbehandlung eines Schmerzes kann eine Chronifizierung dieses Schmerzes drohen, welcher dann schwer zu therapieren ist. Schwindelattacken, Lichtempfindlichkeit, und Sehstörungen müssen untersucht werden und ggf. entsprechend fachärztlich betreut werden. Eine Sonderposition nimmt der Tinnitus ein, bei dem die Patienten unangenehme Ohrgeräusche ein oder beidseitig angeben. Hier sollte der Patient einen Hals-Nasen-Ohrenarzt, ggf. einen Neurologen und einen Kieferorthopäden aufsuchen, um alle für den Tinnitus ursächlichen Fachbereiche in seine Behandlung miteinzubeziehen.
Leider kann den betroffenen Patienten nicht immer geholfen werden, aber eine Linderung wird von den Fachdisziplinen zumindest angestrebt. Der Kieferorthopäde kann die für den Tinnitus möglichen Ursachen aufgrund einer falschen Bisslage oder aufgrund einer falschen Position der Kiefergelenkköpfchen in ihren Gelenkpfannen beseitigen und versuchen, die Tinnitussymptomatik dabei zu lindern. Die Ursachen für einen Tinnitus sind jedoch bis heute nicht eindeutig geklärt.
Weitreichende Beschwerden der Craniomandibulären Dysfunktion
Weitreichende CMD-Beschwerden können auf den ganzen Körper und das Skelett übergreifen, so dass der Patient Nackenschmerzen, Rückenschmerzen, Knieschmerzen und folglich Schmerzen beim Gehen entwickeln kann. Den Beckenschiefstand, eine orthopädische Fehlstellung des Beckens, oder eine unterschiedliche Beinlänge, auch ein Bandscheibenvorfall können umgekehrt eine CMD hervorrufen.
Deshalb sollte der Patient interdisziplinär gemeinsam von einem Kieferorthopäden und von einem Orthopäden behandelt werden. Ein Sturz, ein Trauma mit Beteiligung des Unterkiefers, spezifisch der Gelenkköpfchen, bedarf eines operativen Eingriffes eines Mund- Kiefer- und Gesichtschirurgen. Andernfalls resultiert eine Ankylose mit Versteifung des Kiefergelenkes, die wiederum eine CMD mit schmerzhafter Unterkieferfunktionseinschränkung auslösen kann.
Die Diagnostik einer CMD
Die CMD-Diagnostik unterteilt sich eine umfangreiche Diagnostik und beinhaltet folgende Bereiche:
- die Anamnese
- die rein klinische Untersuchung
- die instrumentelle Untersuchung (Achsiographie)
- die Bildgebung (Röntgen, MRT)
- das psychosomatische Screening / Schmerzscreening (Fragebögen)
- die minimalinvasive Chirurgie
Dabei werden Kopf und Gesicht von intraoral (innerhalb des Mundraumes) sowie von extraoral (außerhalb der Mundhöhle) untersucht.
Die Anamnese
Die Anamnese befasst sich mit der Krankengeschichte des CMD-Patienten. Der Patient berichtet dabei aus seiner subjektiven Sicht, welche Symptome er beobachtet und welche Beschwerden er hat. Der Arzt hört hier genau zu, denn er setzt die Anamnese mit seinen späteren Untersuchungsbefunden zu einer Diagnose zusammen.
Die klinische Diagnostik
Bei der klinischen Untersuchung kann der Behandler von intraoral nach extraoral vorgehen. Intraoral schaut er sich die Zahnstellung und die Art des Aufeinanderkommens der Zähne (Bisssituation, Bisslage) an. Er diagnostiziert mögliche Fehlbisse (Dysgnathien), mögliche „Doppelbisse“ (zwei unterschiedlichen Bisssituationen) und er misst die Bewegungsumfänge des Unterkiefers. Sinnvolle Hilfsmittel sind hier Farbfolien (Okklusionsfolien), ein Lineal sowie die Fotodokumentation. Von extraoral palpiert (tastet) der Untersucher die Kaumuskulatur auf ihre Beschaffenheit und auf einen möglichen Schmerz.
Mit einer definierten Kraft palpiert er die Kiefergelenke jeweils links- und rechtsseitig, um auch hier einen Anhalt für ein mögliches Schmerzempfinden zu erhalten. Die Kiefergelenke können vorsichtig traktiert (bewegt) werden, um bei diesen Bewegungsprovokationen eine Kiefergelenkserkrankung zu erschließen. Gelenkgeräusche werden ebenfalls palpiert und mit einem Stethoskop vor dem Ohr rechts und links abgehört.
Die instrumentelle Untersuchung
Instrumentell können die Bewegungen des Unterkiefers und damit indirekt die Bewegungsumfänge der Kiefergelenkköpfchen in ihren Gelenkpfannen elektronisch mithilfe der Achsiographie vermessen werden. Dabei kann auch die Position des Gelenkkopfes in seiner Pfanne bestimmt werden. Die Zentrik kann mittels individuell ermittelter Bewegungsumfänge der Kondylen ermittelt werden, um beispielsweise einen Aufbissbehelf individuell für den Patienten herzustellen und anzupassen.
Bildgebung aus Röntgen und MRT
Als Bildgebung werden sowohl die Röntgendiagnostik als auch die Kernspintomographie (MRT) angewendet. Röntgenologische Kiefergelenkaufnahmen, beispielsweise von der Seite, dienen zur Bestimmung der knöchernen Beschaffenheit der Kondylen. Die Kernspindiagnostik (MRT, Magnetresonanzomographie, Cine-MRT – kein Röntgen) dient der Beurteilung insbesondere der Weichteile des Kiefergelenkes mit seiner Kapsel, seinen Bändern und seinem Diskus (Gelenkscheibe). Hier kann exakt definiert werden, in welcher Position der Diskus im Gelenkspalt positioniert ist und ob der Diskus bei der Mundöffnung partiell oder komplett verlagert ist. Eine mögliche Formveränderung des Diskus lässt sich anhand des MRT ebenfalls bestimmen. Entzündlich-degenerative Gelenkerkrankungen werden diagnostiziert. Dabei werden die Oberflächenmorphologie des betreffenden Kiefergelenkkopfes, der Gelenkpfanne sowie die Beschaffenheit des Diskus und der Synovia (Gelenkflüssigkeit) beurteilt.
Das psychosomatische Screening / Schmerzscreening
Mittels vertraulich behandelter Fragebögen kann ein Screening des Schmerzes sowie einer psychosomatischen Komponente einer CMD erfasst werden. Der Patient erhält diesen Fragebogen und füllt diesen in Ruhe aus. Anhand eines fachlich standardisierten Schemas wertet der Behandler den ausgefüllten Fragebogen aus. So kann der Behandler die Schmerzintensität, die Schmerzhäufigkeit sowie eine mögliche Chronifizierung bestimmen. Im Falle eines Verdachts auf eine psychosomatische Komponente bei einer CMD überweist der Behandler den Patienten an eine Fachdisziplin, um den Patienten begleitend optimal zu versorgen.
Die minimalinvasive Chirurgie
Die Arthroskopie ermöglicht mittels feinster Faseroptik einen direkten Blick in das Kiefergelenk. Sie ermöglicht somit eine exakte unmittelbare Beurteilung der Oberflächenmorphologie des betreffenden Gelenkkopfes sowie der Beschaffenheit des Diskus und der Synovia (Entzündungsgrad der Gelenkflüssigkeit). Zugleich ermöglicht die Arthroskopie eine sich direkt anschließende Therapie bei einer CMD-Symptomatik unter arthrogener Beteiligung.
Behandlungsmethoden der CMD
Aufbissschiene
Die Aufbissschiene ist ein Hilfsmittel, mit dem eine neue Unterkieferposition gefunden oder definiert werden kann, ohne künstliche Schädigungen (Beschleifen) der Zähne vornehmen zu müssen. Mittels Aufbissschiene kann der Arzt eine definierte Zentrik der beiden Kiefergelenkkondylen erschaffen, so dass die Muskulatur gleichzeitig in einen möglichst entspannten Zustand gebracht wird. Dabei dient die Schiene als Voraktivierung oder auch Desorientierung der Kaumuskulatur, um „alte“ neuromuskuläre Muster auszuschalten.
Ziel ist es hier, die Muskulatur zu entspannen und Schmerzen zu lindern oder gar zu beseitigen. Bei der Herstellung der Aufbissschiene muss beachtet werden, dass die okklusale Gestaltung, d. h. die seitlichen Aufbissplateaus, ausreichend hoch dimensioniert werden, damit dann eine gewünschte Distraktion der Gelenkköpfe aus den Gelenkpfannen und somit eine Entlastung des Gelenkes erfolgen kann.
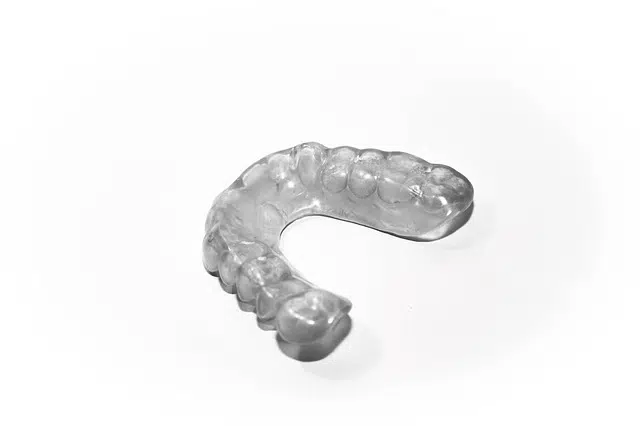
Die Schiene ist ein wichtiges Hilfsmittel, um allgemein und spezifisch muskuläre und auch arthrogene Beschwerden initial konservativ zu behandeln. Hingegen vieler Annahmen ist die Behandlung mit den Aufbissschienen jedoch kurz-, mittel- und langfristig bei CMD-Symptomatiken mit arthrogenen Erkrankungen nicht das alleinige Hifsmittel der Wahl (siehe minimalinvasive Gelenkchirurgie).
Physiotherapie / Osteopathie
Die Physiotherapie ist ein wichtiger Baustein, ja sogar eine Basis, für eine erfolgreiche CMD-Behandlung in jeder Altersgruppe. So schafft der Physiotherapeut eine muskuläre Balance der Kaumuskulatur.
Er schafft ein funktionelles Gleichgewicht zwischen den Muskeln, die den Unterkiefer öffnen und vorschieben, sowie denen, die den Unterkiefer schließen. Diese Balance nach Beübung der Muskulatur ist auch für eine individuell für den Patienten korrekte Kondylenposition in der Kiefergelenkpfanne unter entspannter Kaumuskulatur wichtig.
Insbesondere bei der Herstellung einer Aufbissschiene sollten die Kaumuskeln möglichst entspannt sein, um eine fein definierte Zentrik zur korrekten Unterkieferpositionierung zu finden. Eine Wärmebehandlung unterstützt die Entspannung der Kaumuskeln. Besonders nach einem chirurgisch versorgten Trauma sollte der Physiotherapeut das Kiefergelenk mobilisieren und damit einer Ankylose (Gelenkversteifung) und einer möglichen CMD vorbeugen.
Die Osteopathie dient ebenfalls der Beseitigung oder Linderung einer CMD-Symptomatik sowohl von Kindern als auch von Erwachsenen. Der Osteopath durchläuft eine lange und schwierige Ausbildung, die zunehmend anerkannt und beachtet wird. Er beschäftigt sich mit der Anatomie und Funktion der Knochengrenzen sowie der umgebenden Weichgewebe.
Kieferorthopädie
Der Kieferorthopäde kann Fehlbisse, die häufig mit einer CMD korrelieren, mithilfe einer Zahnspange korrigieren und damit einer sich potentiell entwickelnden CMD vorbeugen. Zwangsbisse mit dem Risiko zur CMD werden durch Zahnfehlstellungen hervorgerufen und können ebenfalls kieferorthopädisch beseitigt werden. Eine bereits bestehende CMD kann in einer aufeinander abgestimmten Kombination aus Aufbissschiene und der festsitzenden kieferorthopädischen Zahnspange gelindert und sogar vollständig therapiert werden.
Fachdisziplinen
Bei einer Kiefersperre kann der Patient seinen Mund unter schmerzhafter Bewegungseinschränkung nicht mehr schließen. Ursächlich können eine Hypermobilität der Gelenkköpfe aufgrund einer ungünstigen Morphologie des Kiefergelenkes oder eine Verlagerung des Diskus mit inkongruenten Bewegungsabläufen der diskokondylären Einheit sein.
Hier sollte der Patient unverzüglich einen Arzt aufsuchen, um mit der Methode nach Hippokrates oder mit der Wrist Pivot Methode den Unterkiefer wieder zu schließen, die Kiefergelenke zu reponieren und die Kiefergelenkluxation zu behandeln. Zunächst erfolgt eine konservative Behandlung durch die Fachdisziplinen mit der Verordnung weicher Kost und einer Immobilisierung des Unterkiefers für 2 bis 4 Wochen.
Neurologische und neuromuskuläre Ursachen sollten abgeklärt werden. Eine länger persistierende Kiefergelenkluxation hat aus ärztlicher Sicht eine schlechtere Prognose und bedarf dann weiterer Behandlungsschritte (Chirurgie). Eine hingegen rezidivierende Kiefergelenkluxation sollte zumindest minimalinvasiv chirurgisch behandelt werden.
Minimalinvasive und offenen Kiefergelenkchirurgie
Die Kiefergelenkchirurgie lässt sich in eine minimalinvasive Chirurgie und eine offene Chirurgie unterteilen. Minimalinvasive Maßnahmen sollten – früh angewendet – empfohlen werden, wenn die CMD-Patienten in kurzer Zeit von einer konservativen Therapie nicht profitieren.
So kann der Kiefergelenkchirurg – ein Fachgebiet der Mund- Kiefer- und Gesichtschirurgie – mittels Arthrozente das Kiefergelenk spülen oder mittels Arthroskopie das Kiefergelenk spülen und mit dünnster Faseroptik in das Kiefergelenk direkt hineinschauen und so die Morphologie des betreffenden Gelenkes, spezifisch des diskokapsulären Bandapparates, sowie die Beschaffenheit der Synovia beurteilen.
Als Spülung (Lavage) werden unter anderem Hyaluronsäure, PRP (platelet-rich-plasma) oder Corticosteroide (hier keine wiederholten Anwendungen) angewendet, um somit eine Entzündung zu minimieren und damit einen Schmerz zu lindern oder gar zu beseitigen sowie die Funktion zu verbessern. Die Lavage dient der Gelenkchirurgie, Entzündungsmediatoren, proteolytische Enzyme und Knorpelabbauprodukte zu reduzieren und zu beseitigen.
Indikationen zur minimalinvasiven chirurgischen Therapie im Rahmen einer CMD stellen die Arthrose, Formveränderungen des Diskus, Lageveränderungen des Diskus sowie Hypermobilitätsstörungen des Unterkieferkomplexes dar. So kann eine Verödung des hinteren Aufhängebandes des diskokapsulären Bandapparates mittels Laserung oder Koblation erfolgen.
Endoskopisch kann außerdem ein Retrofixationsverfahren des Diskus durchgeführt werden. Ein Diskusretrofixationsverfahren erfolgt mit Ankern und Nähten. Die weiterführende Gelenkchirurgie bei einer CMD verfolgt die Diskektomie (Entfernen des Diskus), die Diskusersatzplastik sowie die hohe Kondylotomie. Bei Hypermobilitätsstörungen des Unterkiefers kommen evidenzbasierte Eigenblutinjektionen, die Prolotherapie (Proliferationstherapie) oder Injektionen von Botulinumtoxin als nichtinvasive chirurgische Therapiemöglichkeiten zur Anwendung (bei rezidivierenden und habituellen Kiefergelenkluxationen).
Im Rahmen einer CMD kommen gelenkchirurgische Maßnahmen bei systemischen Erkrankungen (Gicht), bei Entwicklungsstörungen (kondyläre Hyperplasie, Agenesie), bei Tumoren oder seltenen Erkrankungen wie der synovialen Chondromatose oder idiopathischen Kondylusresorption zum Einsatz. Bevor eine Entscheidung zum autologen (körpereigenen) oder alloplastische (körperfremden) Kiefergelenkersatz gefällt werden kann, sollten sich die Patienten einer Diagnostik eines fachlich ausgezeichneten Kiefergelenkchirurgen unterziehen.
Es gibt ein breites Spektrum invasiver chirurgischer Therapieverfahren, die vor dem endgültigen Gelenkersatz ausgeschöpft werden und so dem zu rehabilitierenden Patienten zugutekommen sollten. Der Gelenkersatz bleibt der Chirurgie als ultima ratio vorbehalten.